Le blogue suivant est le premier d'une série de plusieurs qui feront un survol de chaque étape de la pratique fondée sur les données probantes (ou pratique factuelle).
La nécessité d'acquérir des habiletés pour intégrer les données probantes à la pratique est maintenant primordiale pour les professionnels.
La revue Nature indiquait en 2016 que le nombre d'articles publiés augmentait chaque année de 8 à 9 %. Dans le domaine biomédical seulement, plus d'un million sont apparus sur PubMed en un an, ce qui veut dire deux nouveaux textes par minute (traduction libre de Landhuis, 2016).
En tant que professionnels, il est donc normal de se sentir vite dépassés en tentant de se tenir à jour. Quelques stratégies peuvent nous aider à réduire ce sentiment.
De quoi parle-t-on ?
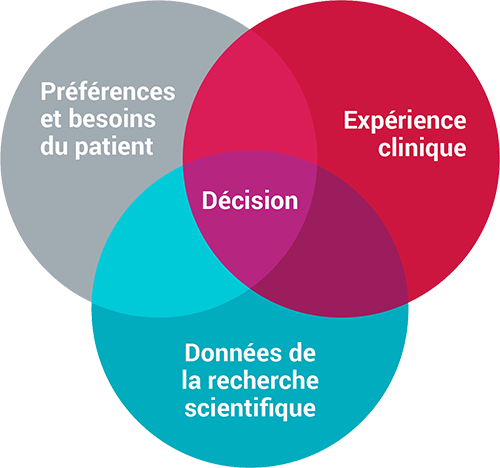
La définition de la pratique factuelle varie selon les auteurs. Cependant, la plus fréquemment utilisée est incontestablement celle qui intègre les trois éléments suivants :
- Expérience clinique
- Données probantes de la recherche
- Valeurs et préférences du patient
(Sackett, Straus, Richardson, Rosenberg et Haynes, 2000)
![cercle experiencev0]()
Comment appliquer cette approche?
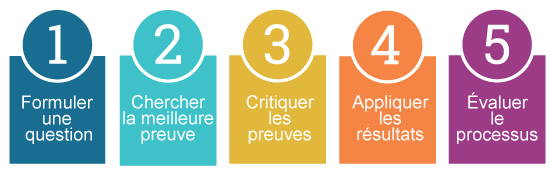
La plupart des auteurs s'entendent pour définir cinq compétences essentielles (ou étapes) qui sont à développer pour intégrer les données probantes à la pratique :
![blogue 5etapes]()
(Banning et al., 2016 Loughlin et al., 2016; Melnyk et al., 2014; Shaikh et al., 2018)
Ce billet de blogue s'attarde à la première étape, soit formuler une question clinique.
Pourquoi formuler une bonne question?
Un professionnel se pose au moins une question pour deux patients, mais entre 50 et 75 % des questions vont généralement demeurer en suspens. Pourquoi?
Les professionnels accordent moins de deux à trois minutes par jour à répondre aux questions qu'ils se sont posées. Il faut donc être efficace et se donner une structure dès le départ!
Les écrits révèlent d'ailleurs que les professionnels qui prennent le temps de rédiger une bonne question clinique :
- ont de meilleures stratégies de recherche pour trouver les réponses
- trouvent plus aisément la réponse à leur question.
(Villanueva et al.; Cabell et al.; Booth et al., cités dans Straus et al. 2007)
Dans le cadre de la pratique factuelle, la question bien formulée est donc un élément clé du processus de décision clinique (Jenicek, 2015; Straus et al., 2007; Melnyk et al., 2014).
Deux types de questions : une approche différente
En tant que professionnel, vous vous posez deux types de questions.
Questions d'Arrière-plan (background)
Ce sont des questions de connaissances générales auxquelles on trouve souvent les réponses dans des manuels de référence. Ce sont aussi des questions qui permettent de comprendre le contexte.
La question commence par les mots :
OÙ, QUOI, QUEL, QUAND, POURQUOI, COMBIEN?
Questions de Premier plan (foreground)
Ce sont des questions spécifiques liées à des situations cliniques et qui aident au processus de décision clinique quant aux interventions les plus appropriées.
La question doit être formulée selon le modèle PICOT et les réponses se trouvent souvent dans des articles scientifiques récents.
Une question bien structurée : le modèle PICOT
Le modèle PICOT est une structure proposée dans les écrits pour arriver à trouver efficacement les réponses aux questions de premier plan (Echevarria, 2015; Élias et al., 2015; Sengstack et Boicey, 2015; Brownhill et al., 2017). Le professionnel devrait prendre le temps de formuler sa question afin de bien déterminer les mots clés qui l'aideront à poursuivre les prochaines étapes de la pratique factuelle et de gagner du temps.
P pour identifier la Population
L'identification de la population (âge, sexe, ethnie, pathologie...) dans la question permettra de trouver des résultats qui pourront éventuellement être comparés au cas clinique pour lequel la recherche d'informations est nécessaire. Toutefois, vous serez chanceux de trouver une étude pour laquelle les critères de la population correspondent exactement à ceux de votre patient (même âge, même ethnie, même sexe). Il faut donc identifier votre population d'une manière assez globale.
Exemple : P (Population) : patients âgés de plus de 65 ans vivant à domicile
I pour identifier l'Intervention
Le type d'intervention* qui nous intéresse doit aussi être clairement exprimé dans la question afin que vous puissiez obtenir de l'information qui vous permettra de prendre la meilleure décision pour votre patient. Est-ce que vous cherchez une thérapie, un outil d'évaluation, une mesure préventive, ou un facteur de risque? Ceci implique de votre part de cibler la catégorie dans laquelle vous devez faire votre recherche.
Exemple : I (Intervention) : programme d'exercices de prévention des chutes (en groupe)
*Ici, le mot intervention est employé au sens large et il dépendra du type de question que le professionnel se pose.
C pour Comparer divers tests ou interventions
En effectuant la comparaison de deux types d'intervention clinique dans la question initiale, vous vérifiez si des approches cliniques nouvellement utilisées sont aussi efficaces que l'approche que vous utilisez présentement. Dans certains cas, l'intervention peut se comparer à l'absence d'intervention.
Exemple : C (Comparaison) : programme d'éducation préventive (brochures)
O pour regarder l'effet de l'intervention sur le résultat clinique d'intérêt (Outcome)
En élaborant une bonne question, vous ciblerez les résultats qui vous intéressent et qui encourageront l'application d'une intervention (ou évaluation) soutenue par les preuves scientifiques. Dans un même domaine, par exemple la réadaptation physique, les interventions visent des résultats différents. Ainsi, une intervention peut permettre d'augmenter l'amplitude articulaire, mais pas la force musculaire. Le résultat que vous ciblez dans votre question est celui que vous cherchez à obtenir puisqu'il est important pour votre patient.
Il se peut aussi que les résultats trouvés vous découragent d'utiliser une intervention s'ils démontrent des effets indésirables ou une absence d'efficacité à la suite de l'intervention.
T pour identifier le Temps requis pour démontrer les résultats attendus
Enfin, certains auteurs ajoutent le temps à la question PICOT afin de préciser la période que vous ciblez pour voir l'effet de l'intervention, c'est-à-dire les résultats attendus. Par exemple, certaines interventions ont des effets à court terme qui ne se maintiennent pas à long terme. Ou encore, l'intervention choisie pourrait prendre six mois avant de démontrer un changement positif. Cet élément n'est pas requis pour toutes les catégories de questions.
Exemple : T (Temps) : dans les deux années qui suivent l'intervention.
Exemple de question PICOT
Si on reprend les exemples précédents, la question fondée sur le modèle PICO(T) pourrait ressembler à ceci :
Les programmes d'exercices de prévention des chutes (I) ont-ils un effet positif prononcé sur l'amplitude articulaire des membres inférieures (O) comparativement aux programmes d'éducation préventive (C) chez les patients âgés de plus de 65 ans vivant à domicile (P)?
NOTE : Comme mentionné plus haut, le modèle PICOT est utilisé pour les questions de premier plan. Le modèle PICOT est le modèle de choix pour la formulation des questions cherchant à savoir si une intervention produit des résultats.
Pour les questions d'arrière-plan ou des questions se prêtant davantage à la recherche qualitative, d'autres modèles sont proposés (PCC, SPICE, etc.).
Des questions précises pour différents besoins
Il existe cinq catégories de question PICOT qui touchent différentes sphères de la pratique. Comme professionnel, il est pertinent de bien cibler vos besoins. La question doit être centrée sur le patient, concise et claire pour bien combler le manque de connaissances.
Intervention
Le professionnel se pose des questions sur le plan d'intervention ou d'action qui pourra améliorer la condition du patient.
La question pourrait prendre la forme suivante :
Le Tai Chi est-il efficace pour réduire le niveau d'anxiété et augmenter le niveau d'activité chez l'adulte sédentaire en comparaison avec des séances de méditation?
- P : adulte sédentaire
- I : Tai Chi
- C : méditation
- O : anxiété et niveau d'activité
Les autres catégories incluent : Pronostic, Test d'évaluation, Étiologie, et Sens.
Conclusion
Ce blogue vous a permis de découvrir la première étape pour adopter une pratique fondée sur les données probantes. Cette étape est souvent escamotée, car les professionnels ne reconnaissent pas les bienfaits de ralentir pour bien formuler leur question. Pourtant, cette pratique vous permet de mieux cibler vos mots-clés, facilitant ainsi vos recherches subséquentes.
Si vous n'êtes pas encore convaincus, soyez à l'affût de notre prochain billet qui vous fera découvrir la deuxième étape de la pratique factuelle et la pertinence d'avoir bien démarré le processus à l'étape 1.
Pour en savoir plus, inscrivez-vous à notre atelier en ligne récemment mis à jour Intégrer les données probantes à notre pratique quotidienne : un défi réalisable.
Références
Banning, A. S. et Childs, G. M. (2016). Efficient Evidence: Strategies for Accessing and Using Medical Evidence Efficiently. Journal of Physician Assistant Education, 27(1), 40-42. doi : 10.1097/JPA.0000000000000055.
Brownhill, S., Ungarova, T. et Bipazhanova, A. (2017). 'Jumping the first hurdle': Framing action research questions using the Ice Cream Cone Model. Methodological Innovations, 10(3), 1-11. doi : 10.1177/2059799117741407.
Echevarria, I. M. et Walker, S. (2014). To make your case, start with a PICOT question. Nursing, 44(2), 18-19. doi : 10.1097/01.NURSE.0000442594.00242.f9.
Elias, B. L., Polancich, S., Jones, C. et Convoy, S. (2015). Evolving the PICOT Method for the Digital Age: The PICOT-D. Journal of Nursing Education, 54(10), 594-599. doi : 10.3928/01484834-20150916-09.
Jenicek, M. (2015). Do we need another discipline in medicine? From epidemiology and evidence-based medicine to cognitive medicine and medical thinking. Journal of Evaluation in Clinical Practice, 21(6), 1028-1034. doi : 10.1111/jep.12381.
Landhuis, E. (2016). Information overload: How to manage the research-paper deluge? Blogs, colleagues and social media can all help. Nature, 535(1), 457-458.
Loughlin, M., Wyer, P. et Tanenbaum, S. J. (2016). Teaching by (bad) example: what a confused attempt to "advance" EBM reveals about its underlying problems: commentary on Jenicek, M. (2015). Do we need another discipline in medicine? From epidemiology and evidence-based medicine to cognitive medicine and medical thinking. Journal of Evaluation in Clinical Practice, 21 :1028-1034. Journal of Evaluation in Clinical Practice, 22(1), 628-633. doi : 10.1111/jep.12552.
Melnyk, B. M., Fineout-Overholt, E., Giggleman, M. et Choy, K. (2017). A Test of the ARCC© Model Improves Implementation of Evidence-Based Practice, Healthcare Culture, and Patient Outcomes. Worldview on Evidence-Based Nursing, 14(1), 5-9. doi : 10.1111/wvn.12188.
Sackett, D. L., Straus, S. E., Richardson, W. S., Rosenberg, W. et Haynes, R. B. (2000). Evidence-Based Medicine, How to practice and teach EBM (2e éd.). Édimbourg, R-U : Churchill Livingstone.
Sengstack, P. et Boicey, C. (2015). Mastering informatics: A healthcare handbook for success. Indianapolis, IN: Sigma Theta Tau International.
Shaikh, S., Dragan, I. F., Nevius, A., Mehta, N. et Karimbux, N. (2018). Using evidence-based dentistry in the clinical management of combined periodontal conditions. Journal of Evidence-Based Dental Practice, 2018(1), 1-8. doi : 10.1016/j.jebdp.2018.02.001.
Straus, S. E., Richardson, W. S., Glasziou, P. et Haynes, R. B. (2007). Médecine fondée sur les faits : Evidence-Based Medicine (3e éd.). Issy-les-Moulineaux, France : Elsevier.